L'arthrose de la cheville est une maladie chronique qui touche le cartilage articulaire et par la suite d'autres structures de l'articulation (capsule, membrane synoviale, os, ligaments). Il a un caractère dégénératif-dystrophique. Elle se manifeste par des douleurs et une limitation des mouvements, suivies d'une détérioration progressive des fonctions de soutien et de marche. Le diagnostic est posé sur la base des symptômes, de l'examen et de la radiographie. Le traitement est généralement conservateur, utilisant des anti-inflammatoires, des chondroprotecteurs et des glucocorticoïdes, et prescrivant des exercices et de la physiothérapie. Dans les cas graves, une arthroscopie sanitaire, une arthrodèse ou une endoprothèse sont réalisées.
Informations générales
L'arthrose de la cheville est une maladie dans laquelle le cartilage articulaire et les tissus environnants sont progressivement détruits. La maladie repose sur des processus dégénératifs-dystrophiques, l'inflammation de l'articulation est secondaire. L'arthrose a une évolution chronique ondulatoire avec une alternance de rémissions et d'exacerbations et progresse progressivement. Les femmes et les hommes souffrent à la même fréquence. La probabilité de développement augmente considérablement avec l'âge. Dans le même temps, les experts soulignent que la maladie « rajeunit » : actuellement, un cas d'arthrose de la cheville sur trois est détecté chez des personnes de moins de 45 ans.
Causes
L'arthrose primaire survient sans raison apparente. Les dommages secondaires à l'articulation de la cheville se développent sous l'influence de certains facteurs défavorables. Dans les deux cas, la base est une violation des processus métaboliques dans le tissu cartilagineux. Les principales causes et facteurs prédisposants à la formation d'arthrose secondaire de l'articulation de la cheville sont :
- blessures intra et péri-articulaires importantes (fractures du talus, fractures de la cheville, déchirures et ruptures ligamentaires) ;
- chirurgie de la cheville;
- charge excessive - sports trop intenses, longues marches ou position debout constante en raison des conditions de travail ;
- port de chaussures à talons, excès de poids, microtraumatismes constants ;
- maladies et affections associées à des troubles métaboliques (diabète sucré, goutte, pseudogoutte, carence en œstrogènes après la ménopause) ;
- maladies rhumatismales (LED, polyarthrite rhumatoïde) ;
- ostéochondrose de la colonne lombaire, hernie intervertébrale et autres affections accompagnées d'un pincement des nerfs et d'une perturbation du système musculaire du pied et de la jambe.
Plus rarement, la cause de l'arthrose est une arthrite purulente non spécifique, une arthrite due à des infections spécifiques (tuberculose, syphilis) et des anomalies congénitales du développement. Des conditions environnementales défavorables et une prédisposition héréditaire jouent un certain rôle dans le développement de l'arthrose.
Pathogénèse
Normalement, les surfaces articulaires sont lisses, élastiques, glissent doucement les unes contre les autres lors des mouvements et assurent une absorption efficace des chocs sous charge. À la suite de dommages mécaniques (traumatismes) ou de troubles métaboliques, le cartilage perd sa douceur, devient rugueux et inélastique. Les cartilages « frottent » pendant les mouvements et s'endommagent les uns les autres, entraînant une aggravation des changements pathologiques.
En raison d'une dépréciation insuffisante, une charge excessive est transférée à la structure osseuse sous-jacente et des troubles dégénératifs-dystrophiques s'y développent également : l'os se déforme et se développe le long des bords de la zone articulaire. En raison d'un traumatisme secondaire et d'une perturbation de la biomécanique normale de l'articulation, non seulement le cartilage et les os en souffrent, mais également les tissus environnants.
La capsule articulaire et la membrane synoviale s'épaississent et des foyers de dégénérescence fibreuse se forment dans les ligaments et les muscles périarticulaires. Cela diminue la capacité de l’articulation à participer aux mouvements et à supporter des charges. Une instabilité apparaît et la douleur progresse. Dans les cas graves, les surfaces articulaires sont détruites, la fonction de soutien du membre est altérée et les mouvements deviennent impossibles.
Symptômes
Initialement, après une charge importante, une fatigue rapide et une légère douleur à l'articulation de la cheville sont détectées. Par la suite, le syndrome douloureux devient plus intense, sa nature et le moment de son apparition changent. Les caractéristiques distinctives de la douleur associée à l’arthrose sont :
- Douleur initiale. Ils apparaissent après un état de repos, puis disparaissent progressivement avec le mouvement.
- Dépendance à la charge. Il y a une augmentation de la douleur pendant l'exercice (debout, marche) et une fatigue rapide de l'articulation.
- Douleur nocturne. Il apparaît généralement le matin.
La condition évolue par vagues, lors des exacerbations les symptômes sont plus prononcés, dans la phase de rémission ils disparaissent d'abord puis deviennent moins intenses. Il existe une progression progressive des symptômes sur plusieurs années ou décennies. Outre la douleur, les manifestations suivantes sont déterminées :
- Lors du déplacement, des craquements, des grincements ou des clics peuvent se produire.
- Lors d'une exacerbation, la zone périarticulaire devient parfois enflée et rouge.
- En raison de l'instabilité de l'articulation, le patient tord souvent la jambe, provoquant des entorses et des déchirures des ligaments.
- Une raideur et une limitation des mouvements sont notées.
Complications
Lors d'une exacerbation, une synovite réactive peut survenir, accompagnée d'une accumulation de liquide dans l'articulation. Aux stades ultérieurs, une déformation prononcée est révélée. Les mouvements sont très limités et des contractures se développent. Le soutien devient difficile ; Lors de leurs déplacements, les patients sont obligés d'utiliser des béquilles ou une canne. Il y a une diminution ou une perte de la capacité de travailler.
Diagnostic
Le diagnostic d'arthrose de la cheville est posé par un médecin orthopédiste sur la base d'un examen, des données d'examens externes et des résultats d'études complémentaires. Lorsqu'il est examiné au début, il peut n'y avoir aucun changement, mais des déformations ultérieures, une limitation des mouvements et des douleurs à la palpation sont révélées. Une grande importance est accordée aux techniques de visualisation :
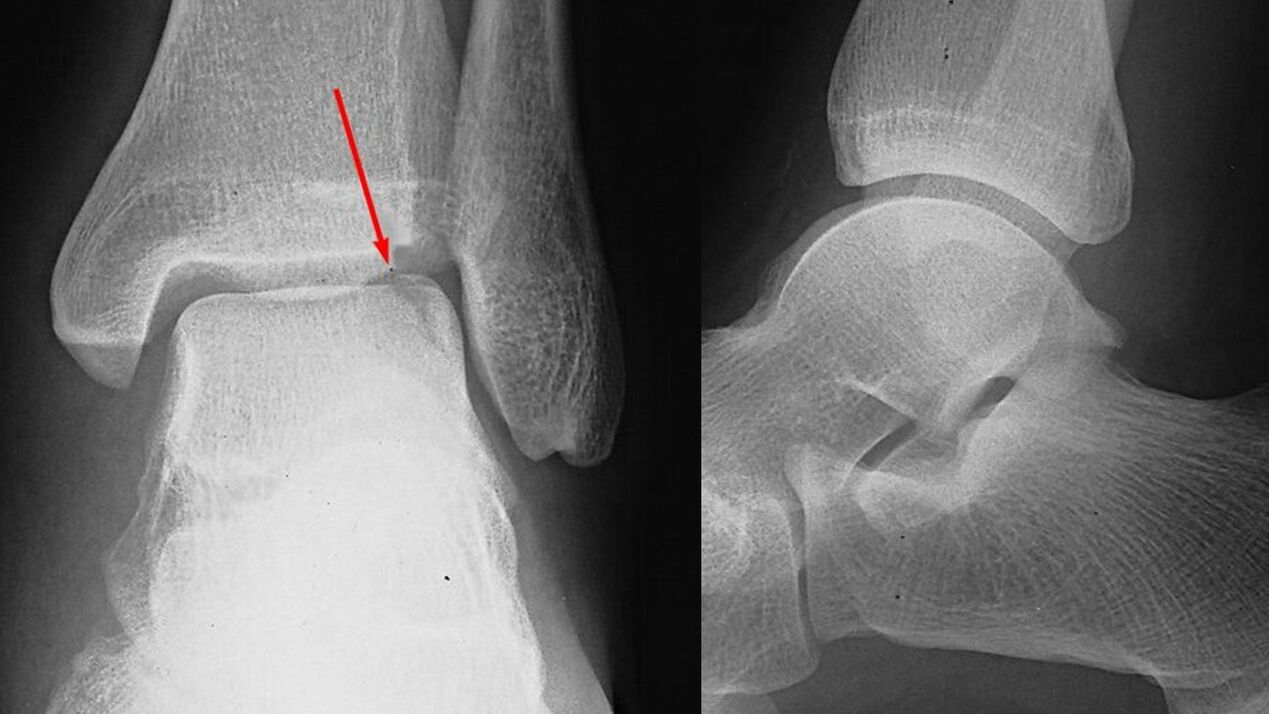
- Radiographie de l'articulation de la cheville. Elle joue un rôle déterminant dans le diagnostic et la détermination du degré d’arthrose. La pathologie est indiquée par un rétrécissement de l'espace articulaire, une prolifération des bords des surfaces articulaires (ostéophytes). À un stade ultérieur, des formations kystiques et une ostéosclérose de la zone sous-chondrale (située sous le cartilage) de l'os sont détectées.
- Etudes tomographiques. Utilisé lorsque cela est indiqué. Dans les cas difficiles, pour une évaluation plus précise de l'état des structures osseuses, le patient est en outre envoyé pour un scanner et, pour examiner les tissus mous, pour une IRM de l'articulation de la cheville.
Les tests de laboratoire ne changent pas. Si nécessaire, pour établir la cause de l'arthrose et le diagnostic différentiel avec d'autres maladies, des consultations avec des spécialistes concernés sont prescrites : neurologue, rhumatologue, endocrinologue.
Traitement de l'arthrose de la cheville.
Le traitement de la pathologie est long et complexe. Les patients sont généralement vus par un chirurgien orthopédiste en ambulatoire. Pendant la période d'exacerbation, une hospitalisation dans le service de traumatologie et d'orthopédie est possible. Le rôle le plus important dans le ralentissement de la progression de l'arthrose est joué par le mode de vie et le bon mode d'activité physique. Des recommandations sont donc données au patient pour perdre du poids et optimiser la charge sur la jambe.
thérapie médicamenteuse
Il est sélectionné individuellement, en tenant compte du stade de l'arthrose, de la gravité des symptômes et des maladies concomitantes. Comprend les agents généraux et locaux. Les groupes de médicaments suivants sont utilisés :
- AINS généraux. Les comprimés sont généralement utilisés. Les médicaments ont un effet négatif sur la muqueuse gastrique, c'est pourquoi, en cas de maladies gastro-intestinales, les médicaments « doux » sont préférables.
- AINS locaux. Recommandé aussi bien pendant la période d'exacerbation que pendant la phase de rémission. Il peut être prescrit comme alternative si des effets secondaires des comprimés surviennent. Disponible sous forme de pommades et de gels.
- Chondroprotecteurs. Substances qui aident à normaliser les processus métaboliques dans le tissu cartilagineux. Ils sont utilisés sous forme de crèmes, de gels et de préparations pour administration intra-articulaire. Utilisez des médicaments contenant de la glucosamine et de l'hydrolysat de collagène.
- Agents hormonaux. En cas de douleurs intenses qui ne peuvent être soulagées par des médicaments, les corticoïdes intra-articulaires ne sont pas administrés plus de 4 fois par an.
- Stimulants métaboliques. Pour améliorer la circulation sanguine locale et activer le métabolisme tissulaire, l'acide nicotinique est prescrit.
Traitement de physiothérapie
Le patient se voit prescrire un complexe de physiothérapie, élaboré en tenant compte des manifestations et du stade de la maladie. Le patient est orienté vers une thérapie physique. Le massage et l'UHF sont utilisés dans le traitement de l'arthrose. De plus, dans le traitement de la pathologie, les éléments suivants sont utilisés :
- thérapie au laser;
- procédures thermiques;
- Électrophorèse médicinale et ultraphonophorèse.
Chirurgie
Indiqué aux stades ultérieurs de la maladie, lorsque le traitement conservateur est inefficace, en cas de syndrome douloureux sévère, de détérioration de la qualité de vie des patients ou de capacité de travail limitée. Les opérations sont réalisées en milieu hospitalier et sont ouvertes et peu invasives :
- Interventions arthroscopiques. En cas de destruction significative du cartilage, une chondroplastie arthroscopique est réalisée. L'arthroscopie curative (ablation des formations qui gênent le mouvement) est généralement réalisée en cas de douleur intense dans l'arthrose de stade 2. L'effet dure plusieurs années.
- Arthrodèse de l'articulation de la cheville. Elle est réalisée en cas de destruction importante des surfaces articulaires, elle implique l'ablation de l'articulation et la « fusion » des os du pied et du bas de la jambe. Permet de restaurer la fonction de soutien du membre en cas de perte de mobilité articulaire.
- Endoprothèse de la cheville. Conçu pour l'arthrose avancée. Il s'agit de retirer les surfaces articulaires détruites des os et de les remplacer par des prothèses en plastique, en céramique ou en métal. Les mouvements sont entièrement restaurés, la durée de vie de la prothèse est de 20 à 25 ans.
Prévision
Les modifications de l'articulation sont irréversibles, mais la lente progression de l'arthrose, le début rapide du traitement et le respect des recommandations d'un traumatologue orthopédiste permettent dans la plupart des cas de maintenir la capacité de travail et une qualité de vie élevée pendant des décennies après l'apparition. des premiers symptômes. Avec une augmentation rapide des changements pathologiques, l'endoprothèse permet d'éviter le handicap.
La prévention
Les mesures préventives comprennent la réduction du niveau de blessures, surtout en hiver, pendant les périodes de gel. Si vous êtes obèse, vous devez prendre des mesures pour réduire le poids corporel afin de réduire la charge sur l'articulation. Il est nécessaire de maintenir un régime d'activité physique modéré, d'éviter les surcharges et les microtraumatismes et de traiter rapidement les maladies pouvant déclencher le développement de l'arthrose de la cheville.



































